Кашель – рефлекторная, защитно–приспособительная реакция организма, направленная на выведение из дыхательных путей инородных веществ и/или патологически измененного трахеобронхиального секрета.
Одним из патогенетических механизмов развития кашля является образование вязкой трудноотделяемой мокроты. Ликвидации этой патологии способствует рациональное применение средств, улучшающих бронхиальную проходимость.
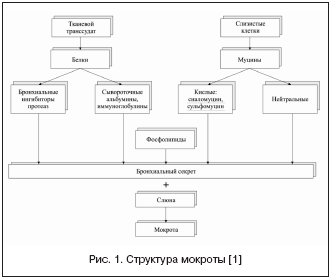
В слизистой оболочке бронхов выделяют поверхностный эпителий, базальную мембрану, собственную пластинку, мышечный и подслизистый слой. Поверхностный эпителий состоит из четырех основных типов клеток (реснитчатых, бокаловидных, промежуточных и базальных) и продуцирует бронхиальный секрет (слизь), выполняющий защитную функцию. Слизь на 90–95% состоит из воды с растворенными в ней ионами и макромолекулярных соединений (рис. 1), к которым относятся:
• высоко– и низкомолекулярные нейтральные и кислые гликопротеины (муцины), обусловливающие вязкий характер секрета (2–3%);
• сложные белки плазмы – альбумины, глобулины, плазматические гликопротеины (молекулы которых связаны между собой дисульфидными и водородными связями), иммуноглобулины (Ig) классов A, G, Е (2–3%);
• антипротеолитические ферменты – альфа–1–антихимотрипсин, альфа–1–антитрипсин (1–2%);
• фосфолипиды сурфактанта, небольшое количество глицеридов, холестеролов и свободных жирных кислот (0,3–0,5%).
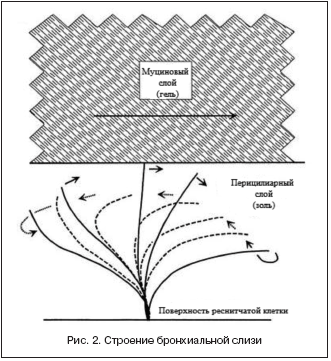
По физико–химической структуре бронхиальный секрет представляет собой многокомпонентный коллоидный раствор, состоящий из 2 фаз – золя и геля, определяющих реологические свойства мокроты (вязкость, эластичность, текучесть) (рис. 2). Суточный объем бронхиального секрета в норме составляет 10–150 мл, в среднем – около 0,1–0,75 мл на 1 кг массы тела.
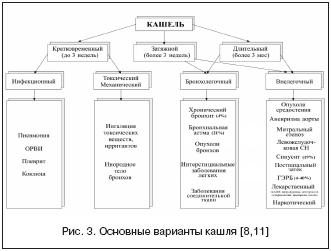
При воспалительном процессе в бронхах (например, ОРВИ, бактериальные инфекции и т.д.) происходит перестройка слизистой оболочки, в том числе эпителия. Значительно возрастает количество бокаловидных клеток, изменяется физико–химический характер слизи, повышается ее вязкость, что приводит к нарушению дренажной функции бронхов. Нарушается мукоцилиарный клиренс, обусловленный функционированием ресничек мерцательного эпителия и оптимальным количеством, качеством и транспортабельностью слизи. В этом случае возникает кашель как экстренный механизм усиления очищающей функции бронхов. В физиологических условиях кашель играет лишь вспомогательную роль в процессах очищения дыхательных путей, т.к. основными механизмами санации являются мукоцилиарный клиренс и перистальтика мелких бронхов. Основные клинические варианты кашля представлены на рисунке 3.
Скопление бронхиального секрета не только влияет на дренажную функцию бронхов, но и снижает местные иммунные процессы. Формирование симптома кашля при воспалительной патологии бронхолегочного дерева обусловлено раздражением кашлевых рецепторов трахеи и бронхов. Возбуждаются как ирритантные рецепторы, быстро реагирующие на механические раздражители (измененная мокрота, воспаление слизистых дыхательных путей и т.д.), так и С–рецепторы, преимущественно активирующиеся под влиянием медиаторов воспаления (простагландинами, брадикининами, субстанцией Р и др.).
Возникающий при этом импульс передается через афферентные волокна блуждающего нерва в «кашлевой» центр продолговатого мозге. Рефлекторная дуга замыкается эфферентными волокнами блуждающего, диафрагмального и спинальных нервов, идущих к мышцам грудной клетки, диафрагмы и брюшного пресса, сокращение которых приводит к закрытию голосовой щели с последующим ее открытием и выталкиванием с большой скоростью воздуха, что сопровождается кашлем.
При выборе противокашлевой терапии учитываются этиология, особенности патогенеза (воспаление, бронхоспазм и др.) и характер кашля (продуктивный или непродуктивный). Основные цели терапии при проведении противокашлевой терапии включают:
• ликвидацию (уменьшение) кашля;
• облегчение состояния больного;
• восстановление трудоспособности.
Для достижения этой цели могут быть использованы как фармакологические, так и нефармакологические методы. Немедикаментозная терапия включает прекращение курения (устраняет кашель в 70%, облегчает – в 17% случаев); обеспечение достаточной влажности воздуха (обязателен тщательный клининг увлажнителей); ежедневное потребление жидкости не менее 1,5 л; отмену провоцирующих кашель препаратов.
В том случае, если немедикаментозная терапия не приносит успеха, может быть добавлена фармакотерапия. Для рационального выбора противокашлевого препарата необходимо:
• установить диагноз заболевания, определить основные звенья патогенеза заболевания, вызвавшего кашель у больного;
• оценить продуктивность кашля, давность и интенсивность, степень влияния на состояние пациента;
• на основании анамнестических, физикальных, а при необходимости – дополнительных лабораторных и инструментальных данных оценить характер бронхиального секрета (слизистый или гнойный, степень вязкости, «подвижность», количество и т.д.);
• определить наличие или отсутствие бронхоспазма.
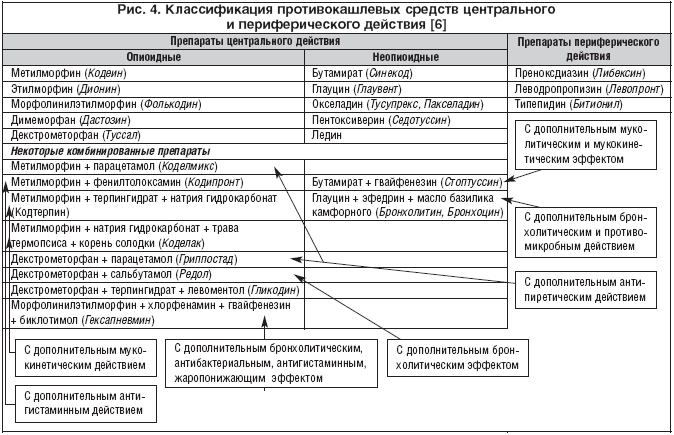
Противокашлевые препараты включают две группы: это собственно противокашлевые средства, т.е. лекарственные средства, подавляющие кашель в центральном или периферическом звене (рис. 4), и мукоактивные средства.
Назначение собственно противокашлевых препаратов является показанным и оправданным при наличии сухого кашля, значительно снижающего качество жизни пациента, к примеру, у больных с опухолями бронхов, при патологии плевры, при некоторых инфекционных заболеваниях (грипп, коклюш).
Опиоидные противокашлевые препараты центрального действия подавляют функцию кашлевого центра продолговатого мозга или связанные с ним другие нервные центры мозга за счет агонистического взаимодействия с μ–опиатными рецепторами. Наиболее известным препаратом этой группы является кодеин. Он обладает противокашлевым, обезболивающим и успокаивающим действием и особенно эффективен в случаях болезненного кашля. При этом он вызывает сухость дыхательных путей, что может быть и полезным (при бронхорее), и вредным (при загустевшем бронхиальном секрете).
Продолжительность блокады кодеином кашлевого рефлекса – 4–6 ч. В настоящее время к кодеину прибегают нечасто и применяют короткими курсами, что связано с его способностью угнетать дыхательный центр и уменьшать дыхательный объем (что в ряде случаев, особенно при эмфиземе легких, может ухудшить состояние больных). Кроме того, кодеин вызывает привыкание и зависимость (кодеинизм). Сходные с кодеином эффекты вызывают этилморфин и морфолинилэтилморфин.
Димеморфан – противокашлевое средство центрального действия, не обладающее каким–либо наркотическим действием. Препарат эффективен при лечении кашля различного происхождения, в том числе при раке легких, а также оказывает умеренно сильный эффект при кашле вследствие воспалительных заболеваний верхних дыхательных путей. Не оказывает воздействия на бронхиальные рецепторы. После приема внутрь препарат хорошо всасывается из ЖКТ, максимальное всасывание происходит между 30 и 50 мин. после приема. Терапевтическая концентрация в плазме поддерживается в течение 3 ч.
Декстрометорфан – синтетическое противокашлевое средство, по химической структуре и активности близкое к опиатам. Предполагают, что механизм его проивокашлевого действия в основном связан с подавлением кашлевого центра и блокадой NMDA–рецепторов в ЦНС.
Сила его действия сравнима с равноценной дозой кодеина. В отличие от метил– и этилморфина он не оказывает обезболивающего или успокаивающего эффекта. В то же время он не вызывает побочных действий, типичных для опиатов, таких как нарушение дыхания, отек легких, запоры, сухость во рту, головные боли. Не вызывает лекарственной зависимости и толерантности при длительном применении. В терапевтических дозах не угнетает функцию реснитчатого эпителия бронхов, но в больших дозах может вызывать угнетение дыхательного центра подобно опиатам.
Декстрометорфан быстро всасывается из желудочно–кишечного тракта и проявляет свое действие через 15–30 мин. от момента введения. Терапевтическое действие сохраняется на протяжении 3–6 ч после введения. У детей оно наполовину дольше.
В целом наиболее общим показанием к применению противокашлевых опиатов является упорный, «истощающий» непродуктивный кашель, не купирующийся при использовании других противокашлевых средств.
Неопиоидные противокашлевые препараты центрального действия, как и агонисты опиоидных рецепторов, подавляют кашлевой рефлекс за счет угнетения кашлевого центра через неопиоидэргические пути. Отличительной особенностью данных препаратов является то, что они не вызывают привыкания и лекарственной зависимости, а потому могут чаще использоваться.
Бутамират действует преимущественно на периферические звенья кашлевого рефлекса, угнетает рецепторы напряжения слизистой оболочки дыхательных путей и частично действует на ЦНС, не оказывая при этом выраженного влияния на дыхательный центр. Оказывает также умеренное бронхорасширяющее, отхаркивающее и противовоспалительное действие.
Глауцин – алкалоид из растения мачок желтый семейства маковых. Избирательно угнетает кашлевой центр продолговатого мозга. В отличие от опиоидных препаратов не вызывает угнетения дыхания, привыкания, лекарственной зависимости и обстипации. Обладает слабыми адреноблокирующими свойствами. Хорошо всасывается из ЖКТ. Эффект развивается через 30 мин. и длится около 8 ч.
Окселадин оказывает избирательное влияние на кашлевой центр. В терапевтических дозах не подавляет дыхательный центр, способствует нормализации дыхания. Не вызывает сонливости. Не влияет на моторику кишечника.
Пентоксиверин подавляет кашлевой рефлекс и нормализует деятельность кашлевого центра путем снижения его чрезмерной стимуляции. Оказывает небольшое бронхолитическое действие, обладает слабой местноанестезирующей активностью. Не уменьшает дыхательный объем. В высоких дозах оказывает холинолитическое действие.
Ледин – сексвитерпеновый спирт, выделенный из эфирного масла, содержащегося в побегах багульника болотного, и являющийся 8–оксиаромадендраном. Оказывает противокашлевое действие, связанное с угнетением центральных механизмов кашлевого рефлекса. Обладает также бронхорасширяющим эффектом.
Противокашлевые препараты периферического действия угнетают кашлевой рефлекс за счет снижения чувствительности рецепторов нервных окончаний блуждающего нерва, расположенных в органах дыхания. Некоторые из этих препаратов обладают местноанестезирующим действием и, выделяясь слизистой бронхов, способны уменьшать раздражение кашлевых рецепторов и ингибировать проведение нервных импульсов по С–волокнам. Это приводит к уменьшению частоты и интенсивности кашля. Следует отметить, что по выраженности терапевтического эффекта данные лекарственные средства значительно уступают препаратам центрального действия.
Преноксдиазин оказывает анестезирующее влияние на слизистую оболочку дыхательных путей и некоторое бронхолитическое действие. Не угнетает дыхания, не вызывает привыкания и лекарственной зависимости. При хронических бронхитах отмечено противовоспалительное действие преноксдиазина.
Леводропропизин оказывает преимущественно периферическое действие, по–видимому, уменьшая чувствительность рецепторов дыхательных путей.
Типепидин реализует противокашлевой эффект, главным образом влияя на рецепторы слизистой оболочки дыхательных путей, частично воздействуя на неопиоидные пути регуляции центров продолговатого мозга.
Перспективным подходом к созданию противокашлевых препаратов является создание препаратов – блокаторов TRPV1–рецепторов (холодовые рецепторы).
Комбинированные противокашлевые препараты для подавления кашля обычно содержат не менее 2 компонентов, один из которых – противокашлевой препарат центрального или периферического действия в комбинации с антигистаминным (фенилтолоксамин, трипролидин), мукокинетическим (гвайфенезин, терпингидрат), бронхолитическим (сальбутамол), спазмолитическим (левоментол), жаропонижающим (парацетамол) или антибактериальным (биклотимол) средствами.
Противокашлевые препараты (независимо от их механизма действия) противопоказаны при легочных кровотечениях, бронхообструктивных состояниях и во всех случаях гиперпродукции трахеобронхиального секрета. Необходимо также отметить, что очень осторожно следует относиться к одновременному применению противокашлевых и мукоактивных препаратов, в том числе в фиксированных комбинациях, из–за возможного развития синдрома «заболоченных бронхов».
Другим подходом к фармакотерапии кашля является использование мукоактивных препаратов (муколитиков, мукокинетиков, мукорегуляторов). Их применение основано на способности мукоактивных препаратов влиять на толщину золь–слоя бронхиального секрета, изменять вязкость и уменьшать адгезивность гель–слоя за счет повышения активности ресничек:
• препараты, влияющие преимущественно на гель–слой (муколитики и мукорегуляторы);
• препараты, увеличивающие преимущественно толщину золь–слоя (мукокинетики);
• стимуляторы мукоцилиарного клиренса: β2–адреномиметики (сальбутамол, фенотерол) и метилксантины (аминофиллин, теофиллин).
Основными целями проводимой муколитической терапии являются уменьшение образования мокроты, ее разжижение, стимуляция выведения и регидратация.
Муколитические средства
1. Тиолсодержащие препараты (ацетилцистеин, месна).
2. Вазициноиды (бромгексин, амброксол).
3. Ферментные препараты (трипсин кристаллический, рибонуклеаза, дорназа–α).
4. Препараты других групп (натрия гидрокарбонат, эрдостеин, гвайфенезин).
Тиолсодержащие препараты оказывают выраженное муколитическое действие за счет наличия в их молекулах тиоловых (–SH) групп, разрушающих дисульфидные связи кислых мукополисахаридов мокроты. Это сопровождается деполимеризацией макромолекул, мокрота становится менее вязкой и адгезивной, что приводит к улучшению дренажной функции бронхов. Помимо этого, у ацетилцистеина предполагается наличие антиоксидантного эффекта, обусловленного прямым (за счет сульфгидрильных групп) и непрямым (за счет активации синтеза глутатиона) действием.
Ацетилцистеин может использоваться перорально, ингаляционно, интратрахеально, внутривенно, внутримышечно. Действие препарата начинается через 30–90 мин. и продолжается 2–4 ч. Имеются формы пролонгированного действия. При длительном назначении препарата следует учитывать, что в этом случае он может подавлять мукоцилиарный транспорт и продукцию IgА. Действие месны начинается быстрее (через 30–60 мин.) и более выражено, чем у ацетилцистеина.
Препараты, как правило, хорошо переносятся, однако возможно развитие диспепсических явлений и аллергических реакций, болей за грудиной (для месны). При ингаляционном или парентеральном введении могут провоцировать бронхоспазм, предупреждающийся предварительным введением β2–адреномиметика (например, сальбутамолом).
Вазициноиды. Бромгексин является синтетическим производным алкалоида вазицина. При приеме внутрь препарат превращается в активный метаболит – амброксол, который повышает активность лизосом бокаловидных клеток эпителия дыхательных путей. В результате происходит высвобождение лизосомальных ферментов, гидролизующих мукопротеиды и мукополисахариды. Помимо этого, бромгексин стимулирует выработку нейтральных полисахаридов и сурфактанта, восстанавливает мукоцилиарный клиренс. Таким образом, разжижается вязкий, липкий бронхиальный секрет и обеспечивается его продвижение по дыхательным путям. Отличительной особенностью бромгексина является его небольшое самостоятельное противокашлевое действие. Эффект препарата развивается примерно через 20–30 мин. и продолжается до 6–12 ч.
Побочные эффекты редки: желудочно–кишечные расстройства (тошнота, рвота, диспепсии, возможно обострение язвенной болезни), кожные реакции (ангионевротический отек), повышение активности аминотрансфераз; для некоторых препаратов показана возможность увеличивать интервал PQ. При парентеральном применении у больных с бронхообструктивными болезнями легких могут спровоцировать бронхоспазм (предупреждается введением β2–адреномиметика).
Эрдостеин и гвайфенезин обладают одновременно свойствами муколитиков и мукокинетиков. Наибольшее применение нашел гвайфенезин (в США среди безрецептурных препаратов от кашля он является лидирующим препаратом–муколитиком, деля рынок с представителем центральных противокашлевых средств – декстрометорфаном).
Препарат стимулирует секреторные клетки слизистой оболочки бронхов, вырабатывающие нейтральные полисахариды, и способствует деполимеризации кислых мукополисахаридов, улучшая реологические свойства слизи, снижая вязкость и увеличивая объем мокроты. В результате происходит уменьшение поверхностного натяжения и адгезии мокроты к слизистой бронхов.
Под влиянием гвайфенезина происходит активация цилиарного аппарата бронхов, облегчается удаление мокроты, что способствует переходу непродуктивного кашля в продуктивный. Тем самым препарат проявляет свойства муколитика и мукокинетика.
Помимо влияния на количество и качество мокроты, гвайфенезину присуще центральное действие, заключающееся в способности снижать тревогу, особенно невротического происхождения, он уменьшает психогенное напряжение с вегетативной симптоматикой (сердцебиение, одышка, бессонница, головные боли). В меньшей степени препарат влияет на состояние тревоги, сопровождающееся навязчивыми идеями.
Ферментные препараты в настоящее время в качестве мукоактивных препаратов практически не используются, что связано с их низкой эффективностью при неингаляционном введении, большим количеством побочных эффектов при эндобронхиальном использовании и с отрицательным влиянием на мукоцилиарный клиренс (в частности, химотрипсина и трипсина). Исключение составляет дорназа–α, нашедшая применение при муковисцидозе.
Мукорегуляторные средства
Эта группа препаратов представлена карбоцистеином. Механизм действия карбоцистеина связан с активацией сиаловой трансферазы бокаловидных клеток слизистой оболочки бронхов, что приводит к нормализации соотношения кислых и нейтральных сиаломуцинов бронхиального секрета. Это восстанавливает вязкость и эластичность слизи. Кроме того, препарат активирует регенерацию слизистой оболочки, восстановливает ее структуру, уменьшает количество бокаловидных клеток, особенно в терминальных бронхах, и снижает количество вырабатываемой слизи. Помимо этого, восстанавливаются секреция IgА, количество сульфгидрильных групп, улучшается мукоцилиарный клиренс.
Таким образом, карбоцистеин не только улучшает реологические свойства мокроты, но и восстанавливает структуру слизистой бронхов, что позволяет отнести его по фармакологическому эффекту к так называемым мукорегуляторам. Препарат отличает достаточно низкая биодоступность (<10%); эффект развивается относительно медленно (до 2–3 ч) и продолжается около 8 ч.
Побочные эффекты развиваются редко, преимущественно в виде диспепсических явлений и аллергических реакций.
Мукокинетические (отхаркивающие) средства
Эти препараты увеличивают преимущественно толщину золь–слоя слизи и способствуют эвакуации мокроты из бронхов. Среди них выделяют препараты прямого действия (корень алтея (настой), лист мать–и–мачехи (настой), йодиды или бромиды натрия и калия, натрия бензоат, терпингидрат, мукалтин) и препараты рефлекторного действия [трава термопсиса (настой, экстракт сухой), корень истода (отвар), корень девясила (отвар)], действующие через активацию гастропульмонарного вагусного рефлекса.
Препараты первой группы после всасывания в ЖКТ способны выделяться слизистой бронхов, увеличивая гидратирование слизи, повышая ее подвижность, уменьшая сопротивление движению ресничек в перицилиарном слое, что способствует отхождению мокроты. Растительные препараты, содержащие слизеобразные полисахариды, при выделении через слизистую бронхов, помимо мукокинетического, оказывают дополнительно обволакивающее, мягчительное и противовоспалительное действие. Ионы йода и брома быстро и активно секретируются бронхиальными железами, повышая выделение ими воды.
Следует отметить, что эта группа препаратов никогда не подвергалась серьезному клиническому изучению и их терапевтическая ценность отнюдь не очевидна.
Мукокинетики рефлекторного действия способны раздражать рецепторы слизистой желудка за счет содержащихся в их составе сапонинов (эметин, ликорин), что, в свою очередь, через рвотный центр продолговатого мозга увеличивает активность бронхиальных желез и усиливает сокращения мышц бронхов. Мокрота становится более обильной, жидкой и легче откашливается. Однако следует учитывать, что большинство этих препаратов в дозах, достаточных для значимого усиления секреции, могут вызывать тошноту, рвоту и даже бронхоспазм. Поэтому в настоящее время мукокинетики в значительной мере вытеснены гораздо более эффективными и безопасными муколитическими препаратами.
Стимуляторы
мукоцилиарного клиренса
Среди стимуляторов мукоцилиарного клиренса наибольшее признание нашли селективные β2–адреномиметики (сальбутамол, фенотерол). Применение метилксантинов в настоящее время ограничено в силу их непредсказуемой фармакокинетики и узкого терапевтического интервала.
Сальбутамол, являющийся селективным агонистом β2–адренорецепторов, способен увеличивать мукоцилиарный клиренс, повышать секрецию слизистых желез и продукцию сурфактанта. Он оказывает дозозависимое бронхолитическое действие (при наличии бронхообструкции), снижает продукцию и высвобождение гистамина, медленно реагирующей субстанции анафилаксии из тучных клеток, факторов хемотаксиса из нейтрофилов.
Помимо этого, препарат стимулирует митотическую активность и восстановление реснитчатого эпителия дыхательных путей, а также модулирует холинергическую нейротрансмиссию. Все эти свойства позволяют использовать сальбутамол в качестве модулятора мукоцилиарного клиренса и бронхолитического агента.
Комбинированные
мукоактивные препараты
Если у больного имеется одновременно несколько симптомов поражения трахеобронхиального дерева (например, кашель, наличие вязкой, трудноотделяемой мокроты), целесообразно использовать комбинированные препараты. Они должны отвечать следующим требованиям:
• препарат должен содержать не более трех активных ингредиентов из различных фармакологических групп и не более одного активного ингредиента из каждой фармакологической группы;
• каждый активный ингредиент должен присутствовать в эффективной и безопасной дозировке, позволяющей получать аддитивный, суммирующий или потенцирующий эффект;
• препарат должен терапевтически соответствовать типу и тяжести симптомов, которые необходимо снять;
• не должно происходить увеличения риска развития возможных побочных эффектов.
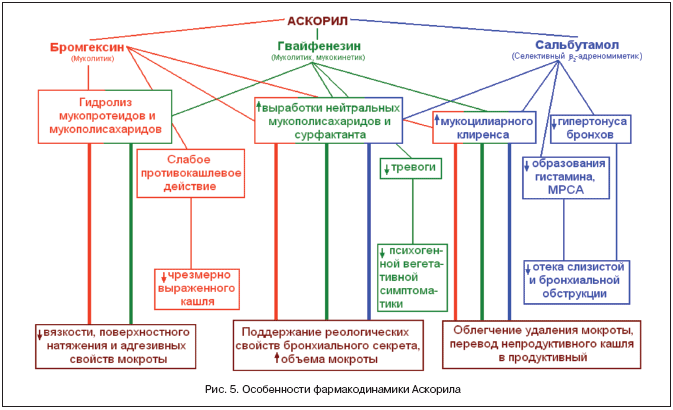
Примером эффективной мукоактивной комбинации является препарат Аскорил (Glenmark Pharmaceuticals Ltd.), содержащий в своем составе муколитик (бромгексин), муколитик–мукокинетик (гвайфенезин) и β2–адреномиметик (сальбутамол). Все компоненты обладают синергичным действием, улучшая мукоцилиарный клиренс, регулируя секрецию мокроты и ее реологические свойства, снижая избыточный тонус бронхов. В результате происходят быстрое очищение бронхов от измененного трахеобронхиального секрета и уменьшение/исчезновение кашля (рис. 5).
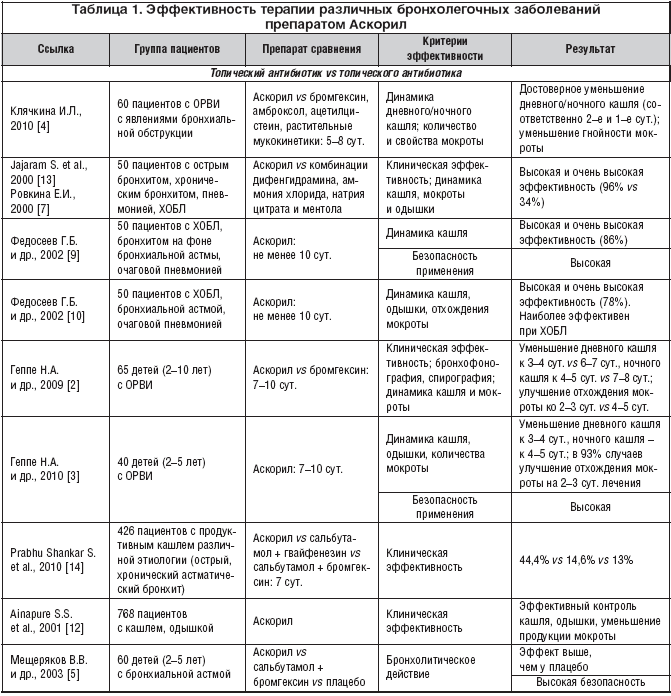
По данным исследований эффективности и безопасности Аскорила у пациентов с различными заболеваниями органов дыхания (острым и хроническим бронхитом, БА, ХОБЛ, пневмонией), проведенных в России и за рубежом, отмечена высокая эффективность терапии этим препаратом (78–96%) (табл. 1), особенно у пациентов с хроническими бронхообструктивными заболеваниями, что выражается достоверным улучшением бронхиальной проходимости, уменьшением интенсивности кашля, облегчением отхождения мокроты. У больных с ОРВИ показана более высокая эффективность Аскорила по сравнению с монотерапией другими муколитическими препаратами (бромгексин, амброксол, ацетилцистеин, растительные мукокинетики) по критериям динамики дневного/ночного кашля, количества и характера мокроты [2,4].
Препарат имеет высокий профиль безопасности. Как правило, серьезных побочных эффектов не отмечалось, однако у 6–8% пациентов возникали кратковременное сердцебиение и тремор рук при приеме дозы 30 мл/сут. [9], при снижении дозы препарата эти явления проходили. Поскольку эти побочные явления встречались у пациентов с гиперсимпатикотонией, рационально снижать начальную дозу препарата у таких больных примерно в 2 раза.
У детей безопасность Аскорила была изучена в нескольких исследованиях [2,3,5]. При этом не выявлено системного побочного действия препарата, связанного с влиянием на сердечно–сосудистую систему. Число побочных эффектов обычно не превышает 3% (в основном аллергические реакции).
Таким образом, Аскорил одновременно воздействует практически на все звенья патогенеза острых и хронических бронхолегочных заболеваний, сопровождающихся образованием трудноотделяемого вязкого секрета (бронхиальная астма, трахеобронхит, обструктивный бронхит, пневмония, эмфизема легких, коклюш, ОРВИ и др). Применение этого комбинированного препарата позволяет снизить длительность лечения заболевания, уменьшить количество применяемых лекарственных средств и риск побочных эффектов, повысить приверженность больного к лечению.
Фармакологические подходы к противокашлевой терапии
1450
Оковитый С.В., Анисимова Н.А.
Кашель – рефлекторная, защитно–приспособительная реакция организма, направленная на выведение из дыхательных путей инородных веществ и/или патологически измененного трахеобронхиального секрета.
Одним из патогенетических механизмов развития кашля является образование вязкой трудноотделяемой мокроты. Ликвидации этой патологии способствует рациональное применение средств, улучшающих бронхиальную проходимость.
В слизистой оболочке бронхов выделяют поверхностный эпителий, базальную мембрану, собственную пластинку, мышечный и подслизистый слой. Поверхностный эпителий состоит из четырех основных типов клеток (реснитчатых, бокаловидных, промежуточных и базальных) и продуцирует бронхиальный секрет (слизь), выполняющий защитную функцию. Слизь на 90–95% состоит из воды с растворенными в ней ионами и макромолекулярных соединений (рис. 1), к которым относятся:
• высоко– и низкомолекулярные нейтральные и кислые гликопротеины (муцины), обусловливающие вязкий характер секрета (2–3%);
• сложные белки плазмы – альбумины, глобулины, плазматические гликопротеины (молекулы которых связаны между собой дисульфидными и водородными связями), иммуноглобулины (Ig) классов A, G, Е (2–3%);
• антипротеолитические ферменты – альфа–1–антихимотрипсин, альфа–1–антитрипсин (1–2%);
• фосфолипиды сурфактанта, небольшое количество глицеридов, холестеролов и свободных жирных кислот (0,3–0,5%).
По физико–химической структуре бронхиальный секрет представляет собой многокомпонентный коллоидный раствор, состоящий из 2 фаз – золя и геля, определяющих реологические свойства мокроты (вязкость, эластичность, текучесть) (рис. 2). Суточный объем бронхиального секрета в норме составляет 10–150 мл, в среднем – около 0,1–0,75 мл на 1 кг массы тела.
При воспалительном процессе в бронхах (например, ОРВИ, бактериальные инфекции и т.д.) происходит перестройка слизистой оболочки, в том числе эпителия. Значительно возрастает количество бокаловидных клеток, изменяется физико–химический характер слизи, повышается ее вязкость, что приводит к нарушению дренажной функции бронхов. Нарушается мукоцилиарный клиренс, обусловленный функционированием ресничек мерцательного эпителия и оптимальным количеством, качеством и транспортабельностью слизи. В этом случае возникает кашель как экстренный механизм усиления очищающей функции бронхов. В физиологических условиях кашель играет лишь вспомогательную роль в процессах очищения дыхательных путей, т.к. основными механизмами санации являются мукоцилиарный клиренс и перистальтика мелких бронхов. Основные клинические варианты кашля представлены на рисунке 3.
Скопление бронхиального секрета не только влияет на дренажную функцию бронхов, но и снижает местные иммунные процессы. Формирование симптома кашля при воспалительной патологии бронхолегочного дерева обусловлено раздражением кашлевых рецепторов трахеи и бронхов. Возбуждаются как ирритантные рецепторы, быстро реагирующие на механические раздражители (измененная мокрота, воспаление слизистых дыхательных путей и т.д.), так и С–рецепторы, преимущественно активирующиеся под влиянием медиаторов воспаления (простагландинами, брадикининами, субстанцией Р и др.).
Возникающий при этом импульс передается через афферентные волокна блуждающего нерва в «кашлевой» центр продолговатого мозге. Рефлекторная дуга замыкается эфферентными волокнами блуждающего, диафрагмального и спинальных нервов, идущих к мышцам грудной клетки, диафрагмы и брюшного пресса, сокращение которых приводит к закрытию голосовой щели с последующим ее открытием и выталкиванием с большой скоростью воздуха, что сопровождается кашлем.
При выборе противокашлевой терапии учитываются этиология, особенности патогенеза (воспаление, бронхоспазм и др.) и характер кашля (продуктивный или непродуктивный). Основные цели терапии при проведении противокашлевой терапии включают:
• ликвидацию (уменьшение) кашля;
• облегчение состояния больного;
• восстановление трудоспособности.
Для достижения этой цели могут быть использованы как фармакологические, так и нефармакологические методы. Немедикаментозная терапия включает прекращение курения (устраняет кашель в 70%, облегчает – в 17% случаев); обеспечение достаточной влажности воздуха (обязателен тщательный клининг увлажнителей); ежедневное потребление жидкости не менее 1,5 л; отмену провоцирующих кашель препаратов.
В том случае, если немедикаментозная терапия не приносит успеха, может быть добавлена фармакотерапия. Для рационального выбора противокашлевого препарата необходимо:
• установить диагноз заболевания, определить основные звенья патогенеза заболевания, вызвавшего кашель у больного;
• оценить продуктивность кашля, давность и интенсивность, степень влияния на состояние пациента;
• на основании анамнестических, физикальных, а при необходимости – дополнительных лабораторных и инструментальных данных оценить характер бронхиального секрета (слизистый или гнойный, степень вязкости, «подвижность», количество и т.д.);
• определить наличие или отсутствие бронхоспазма.
Противокашлевые препараты включают две группы: это собственно противокашлевые средства, т.е. лекарственные средства, подавляющие кашель в центральном или периферическом звене (рис. 4), и мукоактивные средства.
Назначение собственно противокашлевых препаратов является показанным и оправданным при наличии сухого кашля, значительно снижающего качество жизни пациента, к примеру, у больных с опухолями бронхов, при патологии плевры, при некоторых инфекционных заболеваниях (грипп, коклюш).
Опиоидные противокашлевые препараты центрального действия подавляют функцию кашлевого центра продолговатого мозга или связанные с ним другие нервные центры мозга за счет агонистического взаимодействия с μ–опиатными рецепторами. Наиболее известным препаратом этой группы является кодеин. Он обладает противокашлевым, обезболивающим и успокаивающим действием и особенно эффективен в случаях болезненного кашля. При этом он вызывает сухость дыхательных путей, что может быть и полезным (при бронхорее), и вредным (при загустевшем бронхиальном секрете).
Продолжительность блокады кодеином кашлевого рефлекса – 4–6 ч. В настоящее время к кодеину прибегают нечасто и применяют короткими курсами, что связано с его способностью угнетать дыхательный центр и уменьшать дыхательный объем (что в ряде случаев, особенно при эмфиземе легких, может ухудшить состояние больных). Кроме того, кодеин вызывает привыкание и зависимость (кодеинизм). Сходные с кодеином эффекты вызывают этилморфин и морфолинилэтилморфин.
Димеморфан – противокашлевое средство центрального действия, не обладающее каким–либо наркотическим действием. Препарат эффективен при лечении кашля различного происхождения, в том числе при раке легких, а также оказывает умеренно сильный эффект при кашле вследствие воспалительных заболеваний верхних дыхательных путей. Не оказывает воздействия на бронхиальные рецепторы. После приема внутрь препарат хорошо всасывается из ЖКТ, максимальное всасывание происходит между 30 и 50 мин. после приема. Терапевтическая концентрация в плазме поддерживается в течение 3 ч.
Декстрометорфан – синтетическое противокашлевое средство, по химической структуре и активности близкое к опиатам. Предполагают, что механизм его проивокашлевого действия в основном связан с подавлением кашлевого центра и блокадой NMDA–рецепторов в ЦНС.
Сила его действия сравнима с равноценной дозой кодеина. В отличие от метил– и этилморфина он не оказывает обезболивающего или успокаивающего эффекта. В то же время он не вызывает побочных действий, типичных для опиатов, таких как нарушение дыхания, отек легких, запоры, сухость во рту, головные боли. Не вызывает лекарственной зависимости и толерантности при длительном применении. В терапевтических дозах не угнетает функцию реснитчатого эпителия бронхов, но в больших дозах может вызывать угнетение дыхательного центра подобно опиатам.
Декстрометорфан быстро всасывается из желудочно–кишечного тракта и проявляет свое действие через 15–30 мин. от момента введения. Терапевтическое действие сохраняется на протяжении 3–6 ч после введения. У детей оно наполовину дольше.
В целом наиболее общим показанием к применению противокашлевых опиатов является упорный, «истощающий» непродуктивный кашель, не купирующийся при использовании других противокашлевых средств.
Неопиоидные противокашлевые препараты центрального действия, как и агонисты опиоидных рецепторов, подавляют кашлевой рефлекс за счет угнетения кашлевого центра через неопиоидэргические пути. Отличительной особенностью данных препаратов является то, что они не вызывают привыкания и лекарственной зависимости, а потому могут чаще использоваться.
Бутамират действует преимущественно на периферические звенья кашлевого рефлекса, угнетает рецепторы напряжения слизистой оболочки дыхательных путей и частично действует на ЦНС, не оказывая при этом выраженного влияния на дыхательный центр. Оказывает также умеренное бронхорасширяющее, отхаркивающее и противовоспалительное действие.
Глауцин – алкалоид из растения мачок желтый семейства маковых. Избирательно угнетает кашлевой центр продолговатого мозга. В отличие от опиоидных препаратов не вызывает угнетения дыхания, привыкания, лекарственной зависимости и обстипации. Обладает слабыми адреноблокирующими свойствами. Хорошо всасывается из ЖКТ. Эффект развивается через 30 мин. и длится около 8 ч.
Окселадин оказывает избирательное влияние на кашлевой центр. В терапевтических дозах не подавляет дыхательный центр, способствует нормализации дыхания. Не вызывает сонливости. Не влияет на моторику кишечника.
Пентоксиверин подавляет кашлевой рефлекс и нормализует деятельность кашлевого центра путем снижения его чрезмерной стимуляции. Оказывает небольшое бронхолитическое действие, обладает слабой местноанестезирующей активностью. Не уменьшает дыхательный объем. В высоких дозах оказывает холинолитическое действие.
Ледин – сексвитерпеновый спирт, выделенный из эфирного масла, содержащегося в побегах багульника болотного, и являющийся 8–оксиаромадендраном. Оказывает противокашлевое действие, связанное с угнетением центральных механизмов кашлевого рефлекса. Обладает также бронхорасширяющим эффектом.
Противокашлевые препараты периферического действия угнетают кашлевой рефлекс за счет снижения чувствительности рецепторов нервных окончаний блуждающего нерва, расположенных в органах дыхания. Некоторые из этих препаратов обладают местноанестезирующим действием и, выделяясь слизистой бронхов, способны уменьшать раздражение кашлевых рецепторов и ингибировать проведение нервных импульсов по С–волокнам. Это приводит к уменьшению частоты и интенсивности кашля. Следует отметить, что по выраженности терапевтического эффекта данные лекарственные средства значительно уступают препаратам центрального действия.
Преноксдиазин оказывает анестезирующее влияние на слизистую оболочку дыхательных путей и некоторое бронхолитическое действие. Не угнетает дыхания, не вызывает привыкания и лекарственной зависимости. При хронических бронхитах отмечено противовоспалительное действие преноксдиазина.
Леводропропизин оказывает преимущественно периферическое действие, по–видимому, уменьшая чувствительность рецепторов дыхательных путей.
Типепидин реализует противокашлевой эффект, главным образом влияя на рецепторы слизистой оболочки дыхательных путей, частично воздействуя на неопиоидные пути регуляции центров продолговатого мозга.
Перспективным подходом к созданию противокашлевых препаратов является создание препаратов – блокаторов TRPV1–рецепторов (холодовые рецепторы).
Комбинированные противокашлевые препараты для подавления кашля обычно содержат не менее 2 компонентов, один из которых – противокашлевой препарат центрального или периферического действия в комбинации с антигистаминным (фенилтолоксамин, трипролидин), мукокинетическим (гвайфенезин, терпингидрат), бронхолитическим (сальбутамол), спазмолитическим (левоментол), жаропонижающим (парацетамол) или антибактериальным (биклотимол) средствами.
Противокашлевые препараты (независимо от их механизма действия) противопоказаны при легочных кровотечениях, бронхообструктивных состояниях и во всех случаях гиперпродукции трахеобронхиального секрета. Необходимо также отметить, что очень осторожно следует относиться к одновременному применению противокашлевых и мукоактивных препаратов, в том числе в фиксированных комбинациях, из–за возможного развития синдрома «заболоченных бронхов».
Другим подходом к фармакотерапии кашля является использование мукоактивных препаратов (муколитиков, мукокинетиков, мукорегуляторов). Их применение основано на способности мукоактивных препаратов влиять на толщину золь–слоя бронхиального секрета, изменять вязкость и уменьшать адгезивность гель–слоя за счет повышения активности ресничек:
• препараты, влияющие преимущественно на гель–слой (муколитики и мукорегуляторы);
• препараты, увеличивающие преимущественно толщину золь–слоя (мукокинетики);
• стимуляторы мукоцилиарного клиренса: β2–адреномиметики (сальбутамол, фенотерол) и метилксантины (аминофиллин, теофиллин).
Основными целями проводимой муколитической терапии являются уменьшение образования мокроты, ее разжижение, стимуляция выведения и регидратация.
Муколитические средства
1. Тиолсодержащие препараты (ацетилцистеин, месна).
2. Вазициноиды (бромгексин, амброксол).
3. Ферментные препараты (трипсин кристаллический, рибонуклеаза, дорназа–α).
4. Препараты других групп (натрия гидрокарбонат, эрдостеин, гвайфенезин).
Тиолсодержащие препараты оказывают выраженное муколитическое действие за счет наличия в их молекулах тиоловых (–SH) групп, разрушающих дисульфидные связи кислых мукополисахаридов мокроты. Это сопровождается деполимеризацией макромолекул, мокрота становится менее вязкой и адгезивной, что приводит к улучшению дренажной функции бронхов. Помимо этого, у ацетилцистеина предполагается наличие антиоксидантного эффекта, обусловленного прямым (за счет сульфгидрильных групп) и непрямым (за счет активации синтеза глутатиона) действием.
Ацетилцистеин может использоваться перорально, ингаляционно, интратрахеально, внутривенно, внутримышечно. Действие препарата начинается через 30–90 мин. и продолжается 2–4 ч. Имеются формы пролонгированного действия. При длительном назначении препарата следует учитывать, что в этом случае он может подавлять мукоцилиарный транспорт и продукцию IgА. Действие месны начинается быстрее (через 30–60 мин.) и более выражено, чем у ацетилцистеина.
Препараты, как правило, хорошо переносятся, однако возможно развитие диспепсических явлений и аллергических реакций, болей за грудиной (для месны). При ингаляционном или парентеральном введении могут провоцировать бронхоспазм, предупреждающийся предварительным введением β2–адреномиметика (например, сальбутамолом).
Вазициноиды. Бромгексин является синтетическим производным алкалоида вазицина. При приеме внутрь препарат превращается в активный метаболит – амброксол, который повышает активность лизосом бокаловидных клеток эпителия дыхательных путей. В результате происходит высвобождение лизосомальных ферментов, гидролизующих мукопротеиды и мукополисахариды. Помимо этого, бромгексин стимулирует выработку нейтральных полисахаридов и сурфактанта, восстанавливает мукоцилиарный клиренс. Таким образом, разжижается вязкий, липкий бронхиальный секрет и обеспечивается его продвижение по дыхательным путям. Отличительной особенностью бромгексина является его небольшое самостоятельное противокашлевое действие. Эффект препарата развивается примерно через 20–30 мин. и продолжается до 6–12 ч.
Побочные эффекты редки: желудочно–кишечные расстройства (тошнота, рвота, диспепсии, возможно обострение язвенной болезни), кожные реакции (ангионевротический отек), повышение активности аминотрансфераз; для некоторых препаратов показана возможность увеличивать интервал PQ. При парентеральном применении у больных с бронхообструктивными болезнями легких могут спровоцировать бронхоспазм (предупреждается введением β2–адреномиметика).
Эрдостеин и гвайфенезин обладают одновременно свойствами муколитиков и мукокинетиков. Наибольшее применение нашел гвайфенезин (в США среди безрецептурных препаратов от кашля он является лидирующим препаратом–муколитиком, деля рынок с представителем центральных противокашлевых средств – декстрометорфаном).
Препарат стимулирует секреторные клетки слизистой оболочки бронхов, вырабатывающие нейтральные полисахариды, и способствует деполимеризации кислых мукополисахаридов, улучшая реологические свойства слизи, снижая вязкость и увеличивая объем мокроты. В результате происходит уменьшение поверхностного натяжения и адгезии мокроты к слизистой бронхов.
Под влиянием гвайфенезина происходит активация цилиарного аппарата бронхов, облегчается удаление мокроты, что способствует переходу непродуктивного кашля в продуктивный. Тем самым препарат проявляет свойства муколитика и мукокинетика.
Помимо влияния на количество и качество мокроты, гвайфенезину присуще центральное действие, заключающееся в способности снижать тревогу, особенно невротического происхождения, он уменьшает психогенное напряжение с вегетативной симптоматикой (сердцебиение, одышка, бессонница, головные боли). В меньшей степени препарат влияет на состояние тревоги, сопровождающееся навязчивыми идеями.
Ферментные препараты в настоящее время в качестве мукоактивных препаратов практически не используются, что связано с их низкой эффективностью при неингаляционном введении, большим количеством побочных эффектов при эндобронхиальном использовании и с отрицательным влиянием на мукоцилиарный клиренс (в частности, химотрипсина и трипсина). Исключение составляет дорназа–α, нашедшая применение при муковисцидозе.
Мукорегуляторные средства
Эта группа препаратов представлена карбоцистеином. Механизм действия карбоцистеина связан с активацией сиаловой трансферазы бокаловидных клеток слизистой оболочки бронхов, что приводит к нормализации соотношения кислых и нейтральных сиаломуцинов бронхиального секрета. Это восстанавливает вязкость и эластичность слизи. Кроме того, препарат активирует регенерацию слизистой оболочки, восстановливает ее структуру, уменьшает количество бокаловидных клеток, особенно в терминальных бронхах, и снижает количество вырабатываемой слизи. Помимо этого, восстанавливаются секреция IgА, количество сульфгидрильных групп, улучшается мукоцилиарный клиренс.
Таким образом, карбоцистеин не только улучшает реологические свойства мокроты, но и восстанавливает структуру слизистой бронхов, что позволяет отнести его по фармакологическому эффекту к так называемым мукорегуляторам. Препарат отличает достаточно низкая биодоступность (<10%); эффект развивается относительно медленно (до 2–3 ч) и продолжается около 8 ч.
Побочные эффекты развиваются редко, преимущественно в виде диспепсических явлений и аллергических реакций.
Мукокинетические (отхаркивающие) средства
Эти препараты увеличивают преимущественно толщину золь–слоя слизи и способствуют эвакуации мокроты из бронхов. Среди них выделяют препараты прямого действия (корень алтея (настой), лист мать–и–мачехи (настой), йодиды или бромиды натрия и калия, натрия бензоат, терпингидрат, мукалтин) и препараты рефлекторного действия [трава термопсиса (настой, экстракт сухой), корень истода (отвар), корень девясила (отвар)], действующие через активацию гастропульмонарного вагусного рефлекса.
Препараты первой группы после всасывания в ЖКТ способны выделяться слизистой бронхов, увеличивая гидратирование слизи, повышая ее подвижность, уменьшая сопротивление движению ресничек в перицилиарном слое, что способствует отхождению мокроты. Растительные препараты, содержащие слизеобразные полисахариды, при выделении через слизистую бронхов, помимо мукокинетического, оказывают дополнительно обволакивающее, мягчительное и противовоспалительное действие. Ионы йода и брома быстро и активно секретируются бронхиальными железами, повышая выделение ими воды.
Следует отметить, что эта группа препаратов никогда не подвергалась серьезному клиническому изучению и их терапевтическая ценность отнюдь не очевидна.
Мукокинетики рефлекторного действия способны раздражать рецепторы слизистой желудка за счет содержащихся в их составе сапонинов (эметин, ликорин), что, в свою очередь, через рвотный центр продолговатого мозга увеличивает активность бронхиальных желез и усиливает сокращения мышц бронхов. Мокрота становится более обильной, жидкой и легче откашливается. Однако следует учитывать, что большинство этих препаратов в дозах, достаточных для значимого усиления секреции, могут вызывать тошноту, рвоту и даже бронхоспазм. Поэтому в настоящее время мукокинетики в значительной мере вытеснены гораздо более эффективными и безопасными муколитическими препаратами.
Стимуляторы
мукоцилиарного клиренса
Среди стимуляторов мукоцилиарного клиренса наибольшее признание нашли селективные β2–адреномиметики (сальбутамол, фенотерол). Применение метилксантинов в настоящее время ограничено в силу их непредсказуемой фармакокинетики и узкого терапевтического интервала.
Сальбутамол, являющийся селективным агонистом β2–адренорецепторов, способен увеличивать мукоцилиарный клиренс, повышать секрецию слизистых желез и продукцию сурфактанта. Он оказывает дозозависимое бронхолитическое действие (при наличии бронхообструкции), снижает продукцию и высвобождение гистамина, медленно реагирующей субстанции анафилаксии из тучных клеток, факторов хемотаксиса из нейтрофилов.
Помимо этого, препарат стимулирует митотическую активность и восстановление реснитчатого эпителия дыхательных путей, а также модулирует холинергическую нейротрансмиссию. Все эти свойства позволяют использовать сальбутамол в качестве модулятора мукоцилиарного клиренса и бронхолитического агента.
Комбинированные
мукоактивные препараты
Если у больного имеется одновременно несколько симптомов поражения трахеобронхиального дерева (например, кашель, наличие вязкой, трудноотделяемой мокроты), целесообразно использовать комбинированные препараты. Они должны отвечать следующим требованиям:
• препарат должен содержать не более трех активных ингредиентов из различных фармакологических групп и не более одного активного ингредиента из каждой фармакологической группы;
• каждый активный ингредиент должен присутствовать в эффективной и безопасной дозировке, позволяющей получать аддитивный, суммирующий или потенцирующий эффект;
• препарат должен терапевтически соответствовать типу и тяжести симптомов, которые необходимо снять;
• не должно происходить увеличения риска развития возможных побочных эффектов.
Примером эффективной мукоактивной комбинации является препарат Аскорил (Glenmark Pharmaceuticals Ltd.), содержащий в своем составе муколитик (бромгексин), муколитик–мукокинетик (гвайфенезин) и β2–адреномиметик (сальбутамол). Все компоненты обладают синергичным действием, улучшая мукоцилиарный клиренс, регулируя секрецию мокроты и ее реологические свойства, снижая избыточный тонус бронхов. В результате происходят быстрое очищение бронхов от измененного трахеобронхиального секрета и уменьшение/исчезновение кашля (рис. 5).
По данным исследований эффективности и безопасности Аскорила у пациентов с различными заболеваниями органов дыхания (острым и хроническим бронхитом, БА, ХОБЛ, пневмонией), проведенных в России и за рубежом, отмечена высокая эффективность терапии этим препаратом (78–96%) (табл. 1), особенно у пациентов с хроническими бронхообструктивными заболеваниями, что выражается достоверным улучшением бронхиальной проходимости, уменьшением интенсивности кашля, облегчением отхождения мокроты. У больных с ОРВИ показана более высокая эффективность Аскорила по сравнению с монотерапией другими муколитическими препаратами (бромгексин, амброксол, ацетилцистеин, растительные мукокинетики) по критериям динамики дневного/ночного кашля, количества и характера мокроты [2,4].
Препарат имеет высокий профиль безопасности. Как правило, серьезных побочных эффектов не отмечалось, однако у 6–8% пациентов возникали кратковременное сердцебиение и тремор рук при приеме дозы 30 мл/сут. [9], при снижении дозы препарата эти явления проходили. Поскольку эти побочные явления встречались у пациентов с гиперсимпатикотонией, рационально снижать начальную дозу препарата у таких больных примерно в 2 раза.
У детей безопасность Аскорила была изучена в нескольких исследованиях [2,3,5]. При этом не выявлено системного побочного действия препарата, связанного с влиянием на сердечно–сосудистую систему. Число побочных эффектов обычно не превышает 3% (в основном аллергические реакции).
Таким образом, Аскорил одновременно воздействует практически на все звенья патогенеза острых и хронических бронхолегочных заболеваний, сопровождающихся образованием трудноотделяемого вязкого секрета (бронхиальная астма, трахеобронхит, обструктивный бронхит, пневмония, эмфизема легких, коклюш, ОРВИ и др). Применение этого комбинированного препарата позволяет снизить длительность лечения заболевания, уменьшить количество применяемых лекарственных средств и риск побочных эффектов, повысить приверженность больного к лечению.
Рис. 1. Структура мокроты [1]
Рис. 2. Строение бронхиальной слизи
Рис. 3. Основные варианты кашля [8,11]
Рис. 4. Классификация противокашлевых средств центрального и периферического действия [6]
Таблица 1. Эффективность терапии различных бронхолегочных заболеваний препаратом Аскорил
Рис. 5. Особенности фармакодинамики Аскорила
Литература
1. Белоусов Ю.Б., Омельяновский В.В. Клиническая фармакология болезней органов дыхания. – М., – 1996. – С.176.
2. Геппе Н.А., Селиверстова Н.А., Бераиа Т.Т. и др. Совершенствование терапии кашля у детей. // Вопросы практической педиатрии – 2009. – № 4. – С. 20–25.
3. Геппе Н.А., Селиверстова Н.А., Утюшева М.Г. Направление совершенствования терапии кашля у детей. // Вопросы практ. педиатр. – 2010. – № 5. – С. 89–92.
4. Клячкина И.Л. Лечение кашля при острой респираторной инфекции и гриппе у пациентов группы риска. // Фарматека. – 2010. – № 5. – С. 125–132.
5. Мещеряков В.В., Синевич О.Ю., Павлинова Е.Б. и др. Эффективность и безопасность оральной формы сальтбутамола (на примере препарата Аскорил) в лечении обострений бронхиальной астмы у детей. // Педиатрия. – 2003. – № 6. – С. 68–70.
6. Оковитый С.В., Гайворонская В.В., Куликов А.Н., Шуленин С.Н. Клиническая фармакология. Избранные лекции. – М., – 2008. – С. 608.
7. Ровкина Е.И. Эффективность и безопасность отхаркивающего лекарственного средства Аскорил. // Новые СПб врачебн. ведом. – 2000. – № 4. – С. 54–55.
8. Синопальников А.И., Клячкина И.Л. Дифференциальный диагноз. Кашель. Сonsilium–medicum 2004; 6: http://consilium–medicum.com/medicum/article/14513/.
9. Федосеев Г.Б. Зинакова М.К. Ровкина Е.И. Клинические аспекты применения Аскорила в пульмонологической клинике. // Новые СПб врачебн. ведом. – 2002. – № 2. – С. 64–67.
10. Федосеев Г.Б., Орлова Н.Ю., Шалюга Л.В. Применение препарата «Аскорил» в амбулаторной практике. // Новые СПб врачебн. ведом. – 2002. – № 1. – С. 68–70.
11. Чучалин А.Г., Абросимов В.Н. Кашель. Руководство для врачей. – Рязань, 2002. – С. 104.
12. Ainapure SS, Desai A, Korde K. Efficacy and safety of Ascoril in the management of cough – National Study Group report. J Indian Med Assoc 2001; 99: 111, 114.
13. Jayaram S, Desai A. Efficacy and safety of Ascoril expectorant and other cough formula in the treatment of cough management in paediatric and adult patients – a randomised double–blind comparative trial. // J Indian Med Assoc 2000; 98: 68–70.
14. Prabhu Shankar S., Chandrashekharan S., Bolmall C.S., Baliga V. Efficacy, safety and toler–ability of salbutamol + guaiphenesin + bromhexine (Ascoril) expectorant versus expectorants containing salbutamol and either guaiphenesin or bromhexine in productive cough: a ran–domised controlled comparative study. // J Indian Med Assoc 2010; 108: 313–314, 316–318, 320.
Оковитый С.В., Анисимова Н.А.
РМЖ


Комментарии